SOBRE
Esclerose Múltipla
História
A história oficial da esclerose múltipla (EM) iniciou-se em meados do século XIX, quando Robert Carswell e Jean Cruveilhier, dois médicos europeus, começaram a escrever suas observações sobre uma nova doença. A primeira demonstração patológica foi realizada por Robert Carswell em 1831, que havia encontrado a presença de placas em algumas necropsias. Jean Cruveilhier, professor da Faculdade de Medicina da Universidade de Paris, observou durante necropsias de rotina algumas placas marrons no SNC e as descreveu para a comunidade médica entre os anos de 1835 e 1842.
O mérito pelas primeiras descrições clínicas e anatômicas detalhadas da doença, e ainda hoje válidas, é atribuído a Jean Martin Charcot e Edmé Félix Alfred Vulpian, principais autoridades em paralisia na Europa naquela época. Em 14 de março de 1868, Charcot fez a sua célebre publicação identificando uma nova doença previamente confundida com paralisia. Era a esclerose múltipla.
Na América Latina, o primeiro registro de um caso da doença foi realizado no Brasil por Aluízio Marques em 1923. Também pioneiro no estudo da EM, Antônio Austregésilo foi um dos maiores pesquisadores sobre a doença. Em 1926, publicou o primeiro estudo neuropatológico da América Latina.
Apresentação
A EM é uma doença inflamatória e desmielinizante do sistema nervoso central (SNC). Nesta enfermidade, o sistema imune do paciente ataca áreas do encéfalo e medula espinhal, sendo a bainha de mielina (estrutura que envolve os axônios para facilitar a passagem do impulso elétrico) uma das principais estruturas acometidas.
Os sintomas apresentados pelos pacientes serão decorrentes das áreas inflamadas. A doença é imprevisível, o paciente pode apresentar sintomas diferentes em momentos diferentes no curso da doença. Os principais sintomas da EM são conhecidos como surtos, caracterizados por déficits neurológicos (perda de função, como por exemplo: perda de força nas pernas, redução da visão, perda de sensibilidade) com duração superior a 24 horas na ausência de febre ou infecção.
Epidemiologia
A EM geralmente se manifesta em pacientes jovens, entre 20 e 50 anos de idade. Embora a maioria dos casos sejam diagnosticados nesta faixa etária, a doença pode ser desenvolvida na infância assim como após os 60 anos. Além disso, é mais comum em mulheres (taxa de 2-3:1), e aparece mais frequentemente em caucasianos (particularmente do norte da Europa e seus ancestrais) que em hispânicos e americanos.
Estudo realizado pelo CIEM demonstrou que a prevalência da EM em Belo Horizonte é de 18 casos por 100.000 habitantes.
Formas Clínicas
A EM pode evoluir de diferentes maneiras, denominadas formas clínicas da doença:
Síndrome clínica isolada
Primeiro sintoma neurológico do paciente (surto) sugestivo de evento inflamatório e desmielinizante do SNC. Não preenche os critérios para EM.

Forma recorrente-remitente
É a forma mais frequente da EM e caracteriza-se pela ocorrência de surtos e remissões sucessivas, em geral, com boa recuperação neurológica.
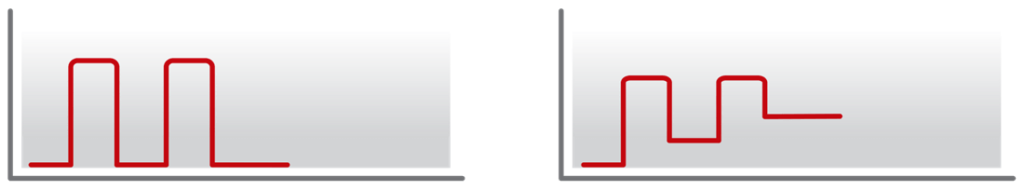
Forma secundariamente progressiva
A doença é inicialmente recorrente-remitente, mas após algum tempo, torna-se progressiva. Isto significa que o paciente apresentará aumento da incapacidade, mas sem surtos definidos.

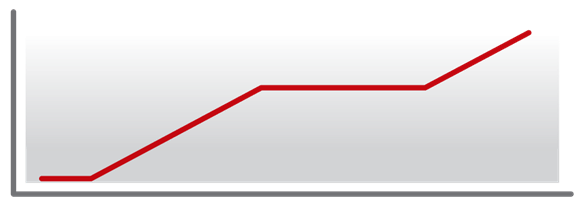
Forma primariamente progressiva
A doença evolui, desde o início, de maneira lenta e progressiva.
Sintomas
Os principais sintomas da EM são classificados como surtos. Surtos são déficits neurológicos (perda de função) com duração superior a 24 horas na ausência de febre ou infecção.
Características do surto:
- Aparecimento de novo déficit neurológico ou piora de sintoma neurológico antigo.
- Duração superior a 24 horas.
- Aparecimento de um novo sintoma neurológico após um intervalo superior a 30 dias desde o começo do último surto.
- Ausência de febre ou infecção.
- Outras causas devem ser descartadas.
Exemplos de sintomas sugestivos de surto:
- Distúrbios Visuais (geralmente redução da visão)
- Alteração da movimentação ocular extrínseca (visão dupla)
- Fraqueza (ex: fraqueza de ambos os membros inferiores – paraparesia, fraqueza de um dos membros – monoparesia, fraqueza de metade do corpo – hemiparesia)
- Desequilíbrio
- Alterações Sensitivas (perda ou alteração da sensibilidade, parestesia)
- Incoordenação
- Disfunção Vesical e/ou Intestinal (incontinência ou retenção urinária e fecal)
- Disfunção Sexual
- Disartria (dificuldade para articular a fala)
- Disfagia (problemas de deglutição)
- Dor em hemiface intensa (neuralgia do trigêmeo)
Outros sintomas relacionados à EM:
- Fadiga
- Espasticidade
- Espasmos
- Dor
- Intolerância ao calor
- Alterações Emocionais
- Alterações Cognitivas
- Sintoma de Lhermitte (sensação de choque que irradia para as costas e pernas quando opescoço é flexionado)
O que são sintomas paroxísticos?
Os sintomas paroxísticos são manifestações neurológicas curtas, com duração de segundos ou alguns minutos, e que se repetem várias vezes ao dia por um período de tempo.
Não caracterizam surtos pois não tem duração superior a 24 horas.
Alguns exemplos de sintomas paroxísticos são: dor facial intensa, dificuldade para articular a fala, comprometimento da coordenação, espasmo tônico (enrijecimento prolongado do músculo), sensações desagradáveis no membro ou diplopia (visão dupla).
Outras causas para a piora dos sintomas:
- Temperatura ambiental elevada
- Infecções
- Menstruação
- Estresse
- Fadiga
- Oscilações diárias
O reaparecimento de sintomas antigos pode ocorrer nestas situações, mas tendem a terminar abruptamente com o fim destes eventos e têm duração inferior a 2 horas.
Diagnóstico
O diagnóstico da esclerose múltipla é feito de acordo com os critérios internacionais de McDonald de 2017 e buscam definir disseminação no espaço, disseminação no tempo e exclusão de diagnósticos diferenciais.
Disseminação no espaço significa que locais diferentes do SNC estão sendo acometidos pela doença, disseminação no tempo que o processo inflamatório ocorre em momentos diferentes da história do paciente, e exclusão de diagnósticos diferencias para evitar confusão entre outras doenças que mimetizem a esclerose múltipla.
O diagnóstico é feito por meio da anamnese cuidadosa que busca definir as manifestações neurológicas apresentadas pelo paciente, assim como pelo exame neurológico. Os exames complementares como os exames de imagem (ressonância nuclear magnética), análise do liquor e demais exames laboratoriais são importantes
para a exclusão de outras doenças neurológicas.
É importante ressaltar que o diagnóstico da esclerose múltipla e de outras doenças desmielinizantes pode ser um processo demorado, o qual depende de uma sucessão de achados laboratoriais e clínicos para o estabelecimento de um diagnóstico final.
Abaixo estão listados, alguns dos exames que geralmente são solicitados:
- Ressonância Magnética de crânio e coluna.
- Exame de coleta de líquor (LCR).
- Potenciais evocados visual, somatossensitivo e auditivo (exames neurológicos).
- Exames laboratoriais de sangue e urina.
Após a determinação do diagnóstico de esclerose múltipla é necessário o reconhecimento de sua forma clínica, de seu nível de acometimento, assim como o grau de incapacidade causado pela doença, determinado por meio da Escala Expandida do Estado de Incapacidade (EDSS).
Tratamento
Prevenção de surtos (imunoterapia específica):
⇒ Drogas Modificadoras de Doença (DMDs):
As drogas modificadoras de doença atuam reduzindo a atividade inflamatória no SNC, o que resulta na diminuição da intensidade e frequência de surtos, redução de novas lesões na IRM, assim como na progressão da doença. Estas drogas podem ser classificadas como imunomoduladoras ou imunossupressoras:
- Imunomoduladores: Medicamentos imunomoduladores reduzem a atividade inflamatória do sistema nervoso central, mas sem reduzir a eficiência do sistema imunológico. Atuam na produção de citocinas.
- Betainterferonas: INF beta 1-a (Rebif® e Avonex®) e INF beta 1-b (Betaferon®)
- Acetato de glatirâmer (Copaxone®)
- Imunossupressores: As drogas imunossupressoras têm sido utilizadas no tratamento da esclerose múltipla quando os outros métodos não alcançam sucesso na estabilização dos sintomas. Podem atuar das seguintes formas:
– Reduzindo o número de linfócitos:
– Afetando a proliferação dos linfócitos:
* Teriflunomida (Aubagio®)
– Afetando a mobilidade dos linfócitos:
* Natalizumabe (Tysabri®)
* Fingolimode (Gilenya®)
Início do tratamento:
É recomendado o início precoce do tratamento, diminuindo o número de surtos e lesões, e prevenindo a progressão da incapacidade. Estudos mostram que o início do tratamento nos dois primeiros anos da doença reduz a probabilidade de progressão para um quadro secundariamente progressivo.
Tratamento individualizado:
O medicamento ideal para cada paciente é escolhido de acordo com a forma clínica da doença, sua evolução, número e gravidade dos surtos, achados radiológicos, perfil do paciente e disponibilidade do medicamento. Caso não ocorra a melhora esperada com o uso de uma droga, ou apresentação de efeitos adversos sérios, é recomendada a troca do medicamento, buscando o melhor tratamento para cada caso.
Tratamento de surtos (agudizações):
Os surtos são tratados com pulsoterapia, que é definida por corticoide endovenoso em altas doses. A medicação de escolha é a Metilprednisolona, geralmente realizada de 3 a 5 dias. Caso não ocorra a melhora dos sintomas, pode-se realizar plasmaférese ou imunoglobulina.
É importante ressaltar que a definição de surto é clínica e que outras causas de piora neurológica como por exemplo infecções devem ser descartadas antes do início do tratamento.
Tratamento sintomático
Os cuidados de reabilitação são essenciais para prevenir complicações secundárias da imobilidade e melhorar as habilidades funcionais. É importante iniciar a terapia precocemente durante o curso da recuperação para evitar problemas relacionados à inatividade (como ruptura da pele e contraturas dos tecidos moles) que levam à
perda da amplitude de movimento.
Várias medidas e medicamentos podem ser usados no alívio e controle das manifestações clínicas da esclerose múltipla.
Entre as manifestações susceptíveis de abordagem terapêutica sintomática se encontram:
- Espasticidade
- Dor e dormência
- Distúrbios da micção
- Distúrbios do funcionamento intestinal
- Distúrbios sexuais
- Fadiga
- Ansiedade e depressão.
